タニダ歯科医院ブログ
西宮市の「タニダ歯科医院」がお送りするブログです。
「歯を守るための力のコントロール Ⅲ」
2021/03/04
こんにちは、歯科医師の武田です。
お話しさせていただいております。
どうぞよろしくお願いします。
◆ 仮歯の概念
仮歯にはプロビジョナルレストレーション(Provisional Restoration)
と、テンポラリーレストレーション(Temporary Restoration)があるが
意味は全く異なる。どちらも辞書では「暫間的な」という和訳がされるが、
その内容には大きな差がある。Temporaryとは、単に「一時的な、臨時の」
という意味で応急的処置の意味合いが強い。しかしProvisionalには、
Pro=「前もって」とVision=「視覚的観察」という意味を含む。
プロビジョナルレストレーションとは、最終補綴物に移行する前に、
最終補綴物に与えられる機能と形態が、歯周治療・咬合治療・予防治療
そして生理的・審美的などの様々な側面から口腔内に適応するかどうかを
観察し、再考察を行い、最終補綴物に反映していくための修復物である。
言い方を変えると、プロビジョナルレストレーションとは、材質的には
レジンを用いるが、機能と形態は最終補綴物と同等のものが与えられた
治療用修復物である。
暫間補綴物としての最低限の機能と役割には以下のものがある。
① 歯髄、歯質の保護
② カリエスコントロール
③ 歯の移動の防止
④ 咀嚼機能の回復
⑤ 発音機能の回復
⑥ 対合歯の挺出防止
⑦ 動揺歯の固定
◆ プロビジョナルレストレーションとしての役割
その形態を軸面と咬合面にわけて具体的な役割がある。
軸面は歯周治療の側面においての役割、
咬合面は咬合治療の側面における役割をそれぞれ担う。
また、その他の役割として、ラボサイドへの情報の伝達、
矯正時のトゥースサイズのコントロールとしての役割をもつ。
特にラボサイドへの情報伝達はクロスマウントテクニック
を用いることによりプロビジョナルレストレーションにて
確立された形態を、最終補綴物に反映することが可能となる。
歯周治療の側面においての役割
① 歯周外科時のアクセスコントロール
② 歯周外科時のサージカルガイドとして
③ サブジンジバルカントゥアのマネージメント
④ ポンティック基底面のティッシュマネージメント
⑤ インプラントにおけるティッシュマネージメント
⑥ 歯周組織の健康維持と評価
⑦ 清掃性の環境改善と評価
咬合治療の側面においての役割
① 咬合の安定と改善(静的・動的咬合)
② 支台歯の予後の判定
③ スプリンティングの範囲とデザインの決定
④ 支台歯形成の削除量の指標
⑤ 咬合採得の指標
⑥ 審美性の確立
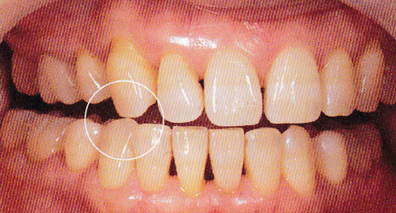
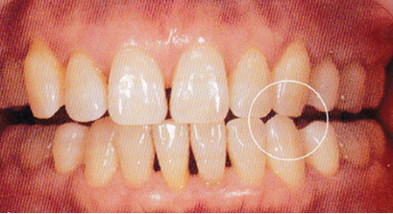
◆ プロビジョナルレストレーションでパラファンクション判定
臼歯部においてはバーティカルストップによる垂直咬合圧のみを
与え、前歯部のアンテリアガイダンスによる側方圧のコントロール
により、歯の動揺度の環境が改善維持される。それでもなお動揺度
の増加が認められる場合には、パラファンクションによる側方圧の
関与を疑う。支台歯のプレパレーションの軸面および咬合面の削除量
など十分な保持形態、抵抗形態をとりリテンション不足でないにも
かかわらずプロビジョナルレストレーションのウォッシュアウト
による支台歯からの脱離や破折が繰り返し起こる場合、
パラファンクションが原因となっていることが多い。
まず歯牙やプロビジョナルの咬耗とファセットがないか診査し、
場合によってはプロビジョナルの上からプロテクションスプリント
(ナイトガード)を装着し、そのスプリント上でのファセットや
咬耗を診査する。あまりにもパラファンクションが強いと診断した
場合には、最終補綴物の咬合面マテリアルにポーセレンを使用する
ことを断念しゴールドを用いなければならない。またこの場合は
最終補綴物を装着したとしても歯牙歯周組織をパラファンクション
から保護するために、プロテクションスプリント(ナイトガード)
の装着は必須となる。
Guaranteeでも定期健診と共にスプリント装着が義務となる。
歯の健康、美しさを保つには、
定期的なクリーニングがとても大切です
ぜひタニダ歯科クリニックで定期健診を。
ご来院お待ちしております。
高性能なコロナ対策!
2021/02/25
こんにちは。医療法⼈社団タニダ⻭科医院 院⻑の⾕⽥です。
当院のコロナウイルス対策の最大の特徴は、ウイルスをも集塵する
「医療施設用空気清浄機エアロシステム35M」を数台設置して、
常に安全で清潔な空気環境を造り出しています。
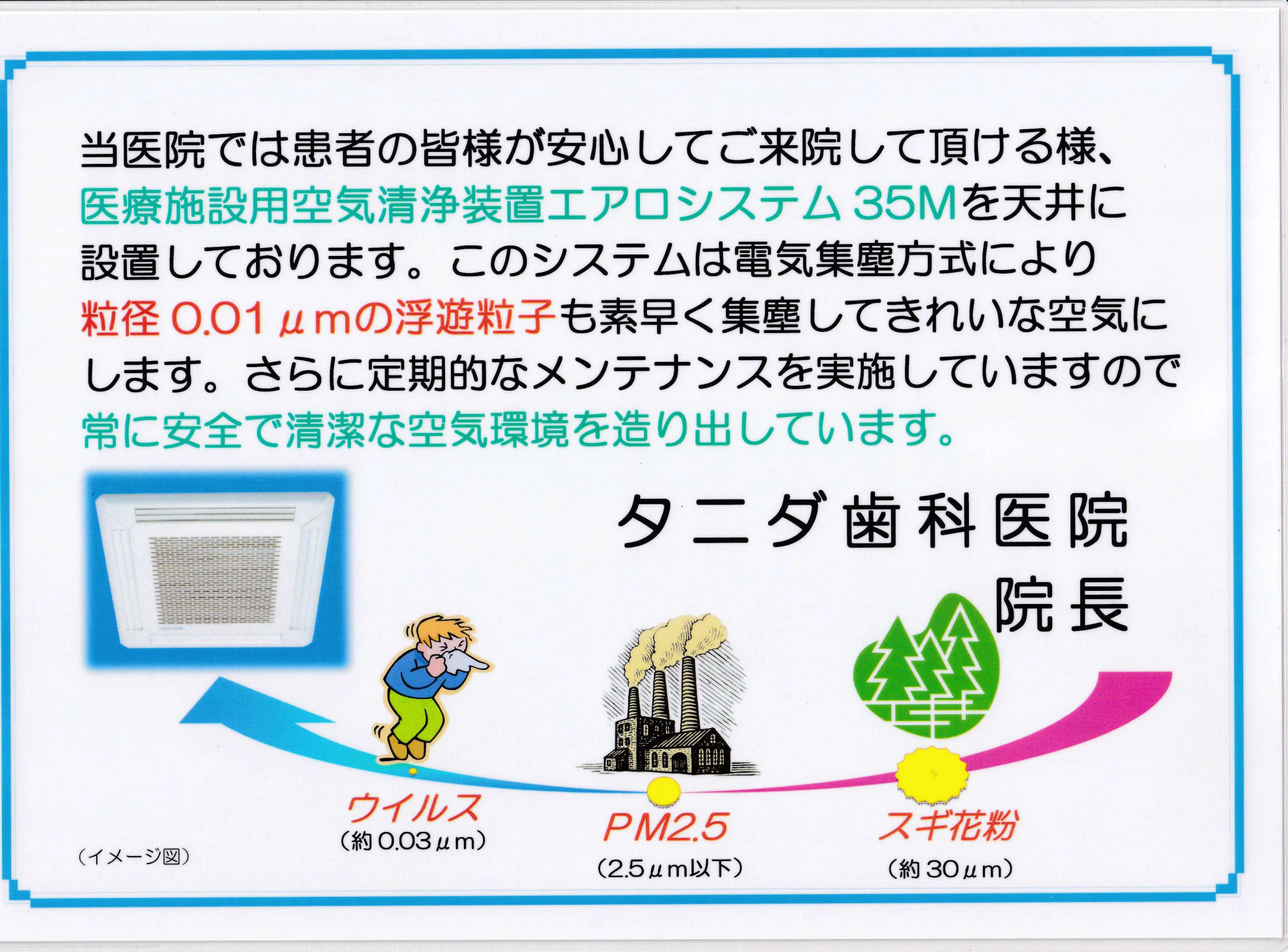
このエアロシステム35Mは毎分35立方メートルの空気清浄能力を持つ、
本格的な業務用空気清浄装置です。
市販の置き型空気清浄機の7~10倍の空気清浄能力を備え、また、空気中のウイルスに対応できる0.01μmの微細な粒子まで吸い上げることが可能です。
さらに当院では自動体温測定器・マスク装着認識システムで来院される方の状態も把握しています。
皆様に安心して治療を受けていただけるよう、尽力してまいります。


タニダ歯科医院
〒669-1133 兵庫県西宮市東山台1-10-5
TEL:0797-61-2000
Googleマップ:https://g.page/r/CUn1zmeIAnWtEAE
Web:https://www.tanidashika.jp/
知覚過敏症
2021/02/25
こんにちは、歯科医師の川村です。
今回は、知覚過敏症について書いていきたいと思います。
- 知覚過敏症って何?
象牙質知覚過敏症のことで、歯ブラシの毛先が触れたり、冷たい飲食物、甘いも
の、風にあたった時などに歯に感じる一過性の痛みで、特に齲蝕(虫歯)や歯の
神経(歯髄)の炎症などの病変がない場合にみられる症状を言います。
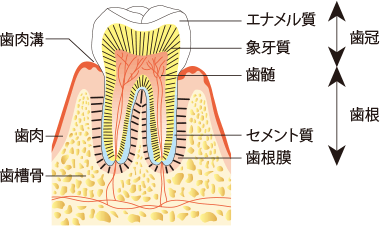
- 歯の構造
歯というのは、表面をエナメル質という組織で覆われています。
しかし、エナメル質という組織は歯の全周を覆っているわけではありません。
エナメル質の下には象牙質という組織があります。
この象牙質ですが、エナメル質とは違いがあります。
有機質・無機質の割合、硬度など違いは多数ありますが、今回のことで言えば、
細管の存在です。
象牙質には、象牙細管(象牙質にある細い管)があります。
この象牙細管は歯髄(歯の神経)の所までつながっています。
つまり、この象牙細管に刺激が伝わってしまうと神経が感じてしまいしみてしま
うのです。
ちなみに、エナメル質には細管はありません。
通常、象牙質はエナメル質に覆われているので、こうした痛みを感じることはあ
りませんが、極端に冷たいものなどではエナメル質の上からでも温度が内部の象
牙質に伝わって、歯が痛みを感じることもあります。
しかし、様々な理由で象牙質が露出すると、刺激が神経に伝達されやすくなり、
知覚過敏が生じるようになります。
象牙質が内部の神経にまで刺激を伝えるのは、象牙質の中にある無数の小さな管
状の構造物があることによります。
この小さな空隙は加齢などにより、少しずつ塞がってくることもあります。
このような場合には知覚過敏は起きません。
したがって象牙質が露出している時には必ず知覚過敏が起きるということではあ
りません。
- 象牙質が露出する原因
1.歯肉退縮
歯肉の位置は加齢とともに少しずつ下がってきます。
それに伴って歯根が露出し、象牙質がむき出しの状態になります。
このような象牙質表面では、歯ブラシが触れたり、温度変化などの刺激で痛みを
感じることがあります。
持続時間は長くても1分以内で、時間が経てば痛みは消失します。
歯の表面に歯石がたくさん付いているような場合、それを取り除いた時にも同様
の状態となり、歯石をとっている時にも器具が象牙質表面に触れたり、水をかけ
て処置をするので、知覚過敏と同様の痛みを感じることがあります。
2.破折
歯が破折してしまい象牙質が露出することがあります。
破折時には、残っている歯に亀裂が入っていることもあります。
亀裂の状態にもよりますが、歯の神経の部分にまで細菌が侵入して炎症を起こす
こともあります。
3.摩耗、酸蝕症による象牙質露出
摩耗、酸蝕によりエナメル質がなくなると象牙質が露出します。
すり減り具合により症状が出る場合があります。
- 治療
1.知覚過敏用歯磨きの使用
歯の神経の周囲をカリウムイオン(K+)が多く取り巻いていると神経の細胞が興
奮しにくくなるということを利用し、硝酸カリウムという成分を配合した歯磨き
剤を継続使用していきます。
2.知覚過敏抑制剤の塗布
露出した象牙質の内部の小さな空隙を、歯と同じような成分の結晶や、その他
様々な物質で封鎖することで、歯の神経への刺激の伝達が遮断されて伝わりにく
くなります。
3.露出した象牙質の被覆
知覚過敏のある象牙質表面を樹脂やセメントで被覆します。
4.抜髄
知覚過敏は一過性の痛みですが、痛みの持続時間が比較的長いような場合や、
その痛みが非常に激しい場合には、歯の神経を取ることもあります。
もちろん虫歯が原因で歯がしみることはあります。
気になる方は早めに診てもらいましょう
口と認知症の意外な関係⑴
2021/02/18
こんにちは。歯科医師の村重です。
一度暖かくなったと思いきやまた寒さがぶり返してきたりと、体調を崩しやすい季節ですね。春を待ち遠しく感じます。
さて、今回のブログは近年話題になりつつある、口と認知症の関係についてです。
認知症は全世界的な問題であり、2015年現在、世界 で約4700万人の患者がいるとされ、20年ごとにその数は倍増し、2030年には約7500万人、2050年には1億3000万人以上に達すると予測されています。
認知症の割合は後期高齢者で急増し、 日本では85歳 以上で40%、90歳以上で60%が罹患するとされています。
認知症は、患者本人のADLを著しく低下させ、しかもそれが長期間続くため、癌はもとより、 虚弱や身体機能の障害に比べても介護の負担がきわめて大きい病気です。
このように、認知症・認知機能低下への対策は喫緊 の課題であるものの、いまだに有効な治療方法が確立されていないため、これまで危険因子の特定、ならびに予防や進行の遅延の方法についてさまざまな検討がされている状況です。
ここで、認知症・認知機能低下と口腔に関連する論文をいくつか紹介します。

①歯の数や歯周病は認知に影響する
アメリカの国民健康栄養調査 (NHANES, National Health and Nutrition Examination survey)のデータを 用いた、追跡期間が32年と非常に長い研究です。28~70歳の男性 597人を対象に、歯周病と認知機能との関係について分析したところ、歯数が少ない者、歯周ポケットが深い者、 歯槽骨吸収量が多い者では、認知機能低下のリスクが高いことが示された。さらに、45歳以上の者ほど、そのリスクがより高い傾向がありました。
このことから、中年期以降の歯周状態や歯の欠損が認知機能に影響することが示唆されたと言えます。
②咀嚼能力と認知機能は関連する。
この研究は、77歳以上の557人を対象とした質問調 査による横断研究です。
歯の欠損(多数歯)は認知機能と有意な関連はみられませんが、咀嚼能力の自己評価は年齢、性別、教育 歴、うつ傾向、精神疾患を調整しても、 認知機能に有意な関連がありました(オッズ比1.72)。これは後期高齢者で歯が少なくなった場合は、歯の本数より咀嚼機能のほうが認知機能に、より重要であることを示唆しています。
次回は、口と認知症の関係についてのその他の論文や、なぜ歯や咀嚼が認知機能に影響するのかについてお話させていただきます。

